Những điểm thiết yếu trong chẩn đoán
Tuyến tiền liệt cứng trên thăm trực tràng bằng tay hoặc tăng PSA.
Hầu hết không có triệu chứng.
Các triệu chứng toàn thần (sụt cân, đau xương) gặp ở 20% bệnh nhân.
Nhận định chung
Ung thư tuyến tiền liệt được xác định là loại ung thự phổ biến nhất ở nam giới Mỹ. Ở Mỹ năm 1998 có trên 184 000 trường hợp mới bị ung thư tuyến tiền liệt được chẩn đoán và trên 34 000 trường hợp tử vong. Tuy nhiên, tỷ lệ mới mắc trên lâm sàng của bệnh không phù hợp với tỷ lệ hiện mắc trên giải phẫu tử thi với hơn 40% nam giới trên 50 tuổi được phát hiện có carcinoma tuyến tiền liệt. Hầu hết các trường hợp ung thư kín đáo đó là nhỏ và còn ở trong tổ chức tuyến. Một vài trường hợp là đi kèm với bệnh vùng hoặc ở xa. Tỷ lệ mói mắc ung thư tuyến tiền liệt tăng theo tuổi. Trong khi 30% nam giới tuổi từ 60 - 69 bị bệnh thì tỷ lệ mắc bệnh trên khám nghiệm tử thi đạt tới 67% ở nam giới tuổi từ 80 - 89. Mặc dù tỷ lệ hiện mắc ung thư tuyến tiền liệt trong các mẫu khám nghiệm tử thi trên thế giới thay đổi rất ít thì tỷ lệ mói mắc trên lâm sàng lại khác nhau đáng kể (cao ở Bắc Mỹ và châu Âu, trung bình ở Nam Mỹ và thấp ở Viễn Đông). Điều này gợi ý rằng những khác biệt về môi trường hoặc chế độ ăn ở các khu vực có thể ảnh hưởng quan trọng trong sự phát triển ung thư tuyến tiền liệt. Một nam giới Mỹ 50 tuổi có nguy cơ bị ung thư tiềm ẩn là 40%, 9,5% nguy cơ phát triển ung thư có biểu hiện lâm sàng và 2,9% nguy cơ tử vong do ung thư tuyến tiền liệt. Nam giới da đen có tiền sử gia đình bị ung thư tuyến tiền liệt hoặc tiền sử ăn chế độ ăn nhiều chất béo và có thể những nam giới đã trải qua phẫu thuật cắt bỏ ống dẫn tinh sẽ có tăng nguy cơ phát triển ung thư tuyến tiền liệt.
Các dấu hiệu và triệu chứng
Hầu hết các trường hợp ung thư tuyến tiền liệt được phát hiện ở nam giới đều không có triệu chứng rõ rệt mà chỉ có các cục khu trú hoặc những vùng rắn cứng trong tuyến tiền liệt khi thăm khám trực tràng bằng tay.
Hiếm khi bệnh nhân có các dấu hiệu của ứ đọng nước tiểu (có thể sờ thấy bàng quang) hoặc các triệu chứng thần kinh như là hậu quả của di căn ngoài màng cứng và chèn ép dây sống. Các triệu chứng bài tiết tắc nghẽn thường gặp nhất trong tăng sản tuyến tiền liệt lành tính, loại bệnh xảy ra trong cùng nhóm tuổi. Tuy nhiên ung thư tuyến tiền liệt lớn hoặc lan rộng tại chỗ có thể gây ra các triệu chứng bài tiết tắc nghẽn. Di căn hạch bạch huyết có thể dẫn đến phù bạch mạch chân. Vì xương trục là vị trí di căn phổ biến nhất nên bệnh nhân có thể bị đau lưng và gẫy xương bệnh lý.
Các dấu hiệu cận lâm sàng
Chất chỉ điểm u trong huyết thanh
Kháng nguyên đặc hiệu tuyến tiền liệt (prostate specific antigen - PSA) là một glycoprotein chỉ được tạo ra trong bào tương của các tế bào tuyến tiền liệt lành tính và ác tính. Mức PSA huyết thanh tương quan với thể tích của cả mô tuyến tiền liệt lành tính hoặc ác tính. Đo PSA có giá trị trong việc xác định và phân giai đoạn ung thư tuyến tiền liệt, theo dõi sự đáp ứng với điều tri và phát hiện sự tái phát trước khí bệnh trở nên rõ ràng về mặt lâm sàng. Là thử nghiệm sàng lọc hàng đầu, PSA sẽ tăng trong khoảng 10 - 15% nam giới dựa vào sàng lọc. Khoảng 20 - 25% nam giới với các mức độ PSA tăng trung bình (4,1- 10ng/ml, bình thường < 4ng/ml) sẽ được phát hiện ung thư tuyến tiền liệt. Khoảng 2/3 những trường hợp tăng trên 10 ng/ml sẽ bị ung thư tuyến tiền liệt (xem phần PSA đặc hiệu tuổi ở mục sàng lọc trong ung thư tuyến tiền liệt). Những bệnh nhân có mức PSA trung gian sẽ thường là ung thư khu trú và vì vậy có thể chữa khỏi. Tuy nhiên, nên nhớ rằng khoảng 20% bệnh nhân đã trải qua phẫu thuật cắt bỏ tuyến tiền liệt toàn bộ do ung thư tuyến tiền liệt khu trú có mức PSA bình thường.
Ở những bệnh nhân ung thư tuyến tiền liệt không được điều trị, mức PSA tương quan với thể tích tuyến và giai đoạn của bệnh. Trong khi hầu hết ung thư giới hạn ở tuyến đi kèm với mức PSA < 10ng/ml thì bệnh tiến triển hơn (xâm lấn túi tinh, tổn thương hạch bạch huyết, hoặc di căn xa kín đáo) lại phổ biến hơn ở những bệnh nhân có mức PSA trên 40ng/ml. Khoảng 98% bệnh nhân ung thư tuyến tiền liệt di căn sẽ có tăng PSA. Tuy nhiên, đôi khi ung thư vẫn là khu trú mặc dù PSA tăng có ý nghĩa. Vì vậy, quyết định điều trị ở những bệnh nhân ung thư chưa được điều trị không thể dựa trên một mình thử nghiệm PSA. Tăng mức PSA sau điều trị là phù hợp với bệnh tiến triển hoặc là tái phát tại chỗ hoặc di căn.
Cho tới khi có thử nghiệm PSA thì mức phosphatase acid huyết thanh là chất chỉ điểm u chuẩn trong huyết thanh được dùng trong việc đánh giá những bệnh nhân ung thư tuyến tiền liệt khu trú và di căn. Vì PSA nhạy hơn phosphatase acid huyết thanh nên PSA được thay thế một cách rộng rãi. Tuy nhiên, tăng phosphatase acid huyết thanh có giá trị tiên đoán bệnh di căn hơn là tăng PSA, và vì lý do này mà một số nhà chuyên môn vẫn sử dụng phosphatase acid. Mức phosphatase acid vẫn bình thường ở khoảng 25% bệnh nhân bị ung thư di căn.
Xét nghiệm cận lâm sàng hỗn hợp
Những bệnh nhân ứ đọng nước tiểu hoặc những bệnh nhân tắc nghẽn niệu quản do ung thư tuyến tiền liệt quá phát tại chỗ hoặc vùng có thể tăng urê nitơ hoặc creatinin huyết thanh. Những bệnh nhân di căn xương có thể có tăng phosphatase kiềm hoặc tăng calci huyết. Bằng chứng lâm sàng và xét nghiệm của đông máu nội mạch rải rác có thể gặp ở những bệnh nhân ung thư tuyến tiền liệt tiến triển.
Sinh thiết tuyến tiền liệt
Sinh thiết dưới sự hướng dẫn của siêu âm qua trực tràng dường như là phương pháp tốt hơn để phát hiện ung thư tuyến tiền liệt so với sinh thiết dưới hướng dẫn bằng tay. Sử dụng kim uốn sinh thiết số 18 cho phép thực hiện sinh thiết qua trực tràng, hạn chế sự khó chịu cho bệnh nhân và ít xảy ra tai biến. Mẫu sinh thiết bảo tồn cấu trúc dạng hạt và cho phép phân loại chính xác như mô tả dưới đây. Lấy các mẫu sinh thiết từ chỏm, giữa và đáy của tuyến tiền liệt được một số nhà chuyên môn khuyến cáo và nên được xem xét ở những bệnh nhân tăng rõ rệt PSA nhưng thăm khám trực tràng bằng tay lại bình thường. Những bệnh nhân có những bất thường túi tinh thì có thể sinh thiết những cấu trúc này để xác định sự xâm lấn của khối u tại chỗ. Sinh thiết hút tuyến tiền liệt, mặc dù chính xác và ít tai biến xảy ra nhưng hiếm khi được sử dụng vì sự quen thuộc của dụng cụ sinh thiết uốn và cần xem xét thận trọng ở những bệnh nhân có nguy cơ chảy máu cao.
Chẩn đoán hình ảnh
Phương tiện siêu âm qua trực tràng hiện nay cho hình ảnh có độ rõ nét cao của tuyến tiền liệt. Siêu âm qua trực tràng được sử dụng một cách rộng rãi để phân giai đoạn carcinoma tuyến tiền liệt. Ngoài ra, sinh thiết dưới hướng dẫn của siêu âm qua trực tràng có thể là cách chính xác hơn hướng dẫn bằng tay để thăm dò những tổn thương nghi ngờ. Đa số ung thư tuyến tiền liệt đều giảm âm vang.
MRI tuyến tiền liệt cho phép đánh giá tổn thương tuyến cũng như các hạch lympho vùng. Giá trị tiên đoán xác thực cho sự phát hiện của cả xâm nhập bao và xâm lấn túi tinh là tương tự nhau trong cả siêu âm qua trực tràng và MRI. Chụp CTscan ít có vai trò trong việc đánh giá chính xác hoặc phân giai đoạn ung thư tuyến tiền liệt.
Chụp cắt lớp xương radionuclid ưu điểm hơn chụp X quang xương thông thường trong việc xác định di căn xương. Hầu hết di căn ung thư tuyến tiền liệt là đa dạng và vị trí thường gặp nhất là các xương trục. Vì các nhấp nháy bất thường với tần số cao ở những bệnh nhân thuộc nhóm tuổi này do bệnh khớp thoái hóa, nên chụp phim thông thường được sử dụng để đánh giá những bệnh nhân có những dấu hiệu radionuclid không rõ. Chụp hệ tiết niệu quạ đường tĩnh mạch và soi bàng quang không được sử dụng để đánh giá những bệnh nhân ung thư tuyến tiền liệt.
Chẩn đoán hình ảnh có khả năng phát hiện bệnh quá phát ở những bệnh nhân mới được chẩn đoán. Những bệnh nhân không có triệu chứng bị ung thư được nghĩ tới là còn khu trú ở tuyến tiền liệt khi khám trực tràng bằng tay, siêu âm qua niệu đạo và kết hợp với mức PSA bình thường hoặc chỉ tăng nhẹ (< 10ng/ml) thì không cần đánh giá sâu hơn nữa.
Những bệnh nhân có tổn thương khu trú quá phát hơn, có các triệu chứng di căn (như đau xương) và tăng PSA trên 10ng/ml thì nên chụp Gắt lớp xương radionuclid. Hình ảnh cắt ngang qua tuyến tiền liệt thường đượb chỉ định ở những bệnh nhân ung thư tuyến tiền liệt nhiều tuổi mà chụp cắt lớp xương âm tính nhằm nỗ lực phát hiện di căn hạch lympho. Những bệnh nhân có hạch lympho vùng chậu to ra được chỉ định chọc hút bằng kim mảnh. Mặc dù sự áp dụng của kỹ thuật ghi hình tinh xảo và hiện đại, chưa phân giai đoạn của ung thư tuyến tiền liệt là phổ biến.
Sàng lọc ung thư tuyến tiền liệt
Tỷ lệ mới mắc của ung thư tuyến tiền liệt đang tăng lên ở Mỹ, một phần là do sự áp dụng rộng rãi hơn các kỹ thuật phát hiện (siêu âm qua trực tràng và thử nghiệm PSA). Mục tiêu của nỗ lực sàng lọc là để phát hiện và điều trị một cách có hiệu quả những bệnh nhân carcinoma tuyến tiền liệt mà nếu không được điều trị sẽ tử vong. Sự phát hiện những trường hợp ung thư còn tiềm ẩn không tiến triển có thể đặt bệnh nhân vảo sự điều trị không cần thiết và những biến chứng, giá thành liên quan đến quá trình điều trị. Liệu sàng lọc trong ung thư tuyến tiền liệt sẽ dẫn đến giảm tỷ lệ tử vong hàng năm do bệnh hay không hiện đang còn nhiều tranh cãi.
Các thử nghiệm sàng lọc sẵn có hiện tại bao gồm thăm trực tràng bằng tay, thử nghiệm PSA, và siêu âm qua trực tràng. Tùy vào số lượng bệnh nhân đang được đánh giá mà tỷ lệ phát hiện khi chỉ dùng thăm trực tràng bằng tay thay đổi từ 1,5 - 7%. Không may là hầu hết ung thư được phát hiện theo cách này đều đã quá phát (giai đoạn 3 hoặc hơn). Siêu âm qua trực tràng không được sử dụng như là phương tiện sàng lọc hàng đầu vì đắt, độ đặc hiệu thấp (vì vậy tỷ lệ sinh thiết cao), và thực tế là nó làm tăng rất nhỏ tỷ lệ phát hiện khi so với sử dụng kết hợp thăm trực tràng bằng tạy và thử nghiệm PSA.
Thử nghiệm PSA sẽ làm tăng tỷ lệ phát hiện ung thư tuyến tiền liệt so với thăm trực tràng bằng tay. Khoảng 2 - 2,5% nam giới trên 50 tuổi sẽ được phát hiện có ung thư tuyến tiền liệt khi dùng thử nghiệm PSA so với tỷ lệ 1,5% nếu chỉ dùng thăm trực tràng bằng tay. PSA là không đặc hiệu cho ung thư và có sự chổng chéo đáng kể giá trị của PSA giữa nam giới bị tăng sản tuyến tiền liệt lành tính và nam giới bị ung thư tuyến tiền liệt. Độ nhạy, độ đặc hiệu, giá trị tiên đoán dương tính của PSA và thăm trực tràng bằng tay được liệt kê trong bảng. Những ung thư được phát hiện bằng PSA có nhiều khả năng khu trú hơn so với những ung thư được phát hiện chỉ bằng thăm trực tràng bằng tay.
Để cải tiến PSA như là một xét nghiệm sàng lọc, một vài nhà chuyên môn đã phát triển các phương phảp thay thế trong cách áp dụng xét nghiệm PSA. Đo hàng loạt PSA (tốc độ PSA) có thể làm tăng độ đặc hiệu trong phát hiện ung thư với giảm một chút độ nhạy. Tốc độ thay đổi của PSA > 0,75 ng/ml/năm đi kèm với tăng khả năng phát hiện ung thư. Ở bệnh nhân thăm trực tràng bằng tay thấy bình thường, có tăng PSA, và siêu âm qua trực tràng bình thường thì những hướng dẫn cho sinh thiết tuyến tiền liệt có thể được kỹ lưỡng hơn nếu ta tính tỷ trọng PSA (PSA trong huyết thanh/ thể tích tuyến tiền liệt đo qua siêu âm). Những bệnh nhân có tỷ trọng PSA cao thì có nhiều khả năng bị bệnh mặc dù thăm trực tràng bằng tay bình thường và siêu âm qua trực tràng bình thường. Vì nồng độ PSA liên quan trực tiếp với tuổi bệnh nhân, sự thiết lập của giới hạn đặc hiệu theo tuổi có thể làm tăng độ đặc hiệu (một số nam giới nhiều tuổi bị tăng sản tuyến tiền liệt lành tính đã qua đánh giá này) và tăng độ nhạy (nhiều nam giới trẻ hơn bị ung thư đã trải qua đánh giá này). Giới hạn đặc hiệu tuổi được thiết lập: nam giới 40 - 49 tuổi, < 2,5 ng/ml; nam, giới 50 - 59 tuổi, < 3,5 ng/ml; nam giới 60 - 69 tuổi, < 4,5 ng/ml; nam giới 70 - 79 tuổi, < 6,5 ng/ml (dựa trên mức PSA huyết thanh bình thường trước độ: < 4,0 ng/ml). Tuy nhiên, giới hạn PSA đặc hiệu theo tuổi cần được hợp thức hóa trong số lượng người lớn, bao gồm nhiều dân tộc khác nhau. Nỗ lực gần đây nhất là đo mức PSA tự do huyết thanh và mức PSA gắn protein (những bệnh nhân ung thư có phần trăm PSA tự do huyết thanh thấp hơn). Nhiều trung tâm đang phân tích các đánh giá này để xác định mức giới hạn tối ưu. Những ghi nhận ban đầu khi sử dụng mức giới hạn 18 - 20% của PSA tự do dẫn đến mất độ nhạy 5 - 10% nhưng tăng thêm 15 - 40% độ đặc hiệu.
Bệnh học và phân giai đoạn
Hầu hết ung thư tuyến tiền liệt là adenocarcinoma. Đa số phát sinh từ vùng ngoại vi của tuyến, mặc dù có một phần trăm nhỏ nảy sinh ở vùng trung tâm (5 - 10%) và vùng chuyển tiếp (20%) của tuyến. Hầu hết các nhà mô bệnh học dùng thang điểm Gleason nhờ đó mà thang điểm “ban đầu” được áp dụng cho mẫu cấu trúc của tuyến ung thư chiếm vùng lớn nhất của mẫu mô bệnh học và mẫu “thứ hai” được phân ra ở cạnh vùng ung thư lớn nhất. Điểm được dựa trên tiêu chuẩn kiến trúc hơn là mô học và có thể là 5 điểm. Thêm mẫu điểm thứ nhất và thứ hai cho điểm Gleason. Điểm tương quan với thể tích, giai đoạn và tiên lượng của khối u. Sự phân loại của Hiệp hội ung thư Mỹ cho ung thư tuyến tiền liệt được chỉ ra trong bảng.
Bảng. Sàng lọc trong ung thư tuyến tiền liệt: làm thử nghiệm1
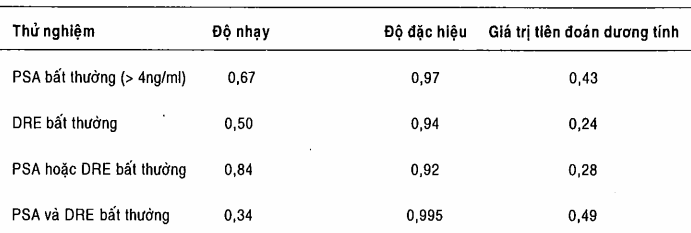
1DRE: Khám trực tràng bằng tay.
PSA: Kháng nguyên đặc hiệu tuyến tiền liệt.
Những cách tiến triển của ung thư tuyến tiền liệt đã được xác định rõ. Khả năng của cả xâm lấn tại chỗ và di căn là lớn hơn ở loại ung thư ít biệt hoá hoặc lớn hơn. Ung thư nhỏ và biệt hoá (điểm 1 và 2) thường hạn chế trong tuyến tiền liệt, còn ung thư thể tích lớn (> 4ml) hoặc kém biệt hoá (điểm 4 và 5) thì phổ biến hơn là lan rộng tại chỗ hoặc di căn đến các hạch bạch huyết vùng hoặc xương. Sự xâm nhập của ung thư qua bao tuyến tiền liệt là phổ biến và thường xảy ra ở khoảng bao ngoài bó thần kinh. Xâm lấn túi tinh hay đi kèm với khả năng xuất hiện cao của bệnh ở vùng hoặc lan xa. Di căn hạch bạch huyết, phổ biến nhất được xác định là trong chuỗi hạch bạch huyết hàm bịt (obturator), xương trục, (như đã đề cập trước đây) là vị trí di căn xa phổ biến nhất.
Bảng. Hệ phân giai đoạn TNM cho ung thư tuyến tiền liệt
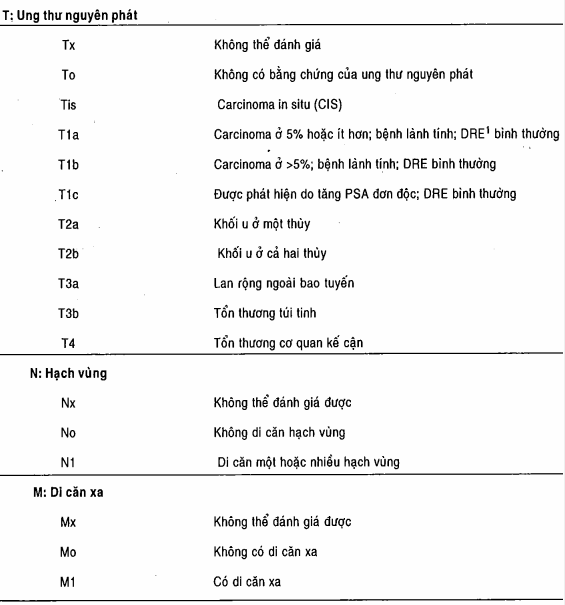
1DRE: Khám trực tràng bằng tay.
Điều trị
Bệnh tại chỗ
Cách tiếp cận điều trị ưu tiên đối với ung thư khu trú về mặt lâm sàng vẫn còn đang tranh cãi. Quyết định điều trị hiện tại dựa vào giai đoạn, điểm của khối u và sức khỏe, tuổi của bệnh nhân. Mặc dù những bệnh nhân được chọn lựa có thể là phù hợp cho việc theo dõi dựa trên tuổi hoặc sức khỏe và khối u nhỏ hoặc biệt hoá, thì đa số bệnh nhân được xem xét điều trị tia xạ hoặc phẫu thuật sẽ sống sót trên 10 năm. Cả liệu pháp tia xạ và phẫu thuật cắt bỏ tuyến tiền liệt toàn bộ cho phép kiểm soát tại chỗ với mức độ có thể chấp nhận được. Một thử nghiệm ngẫu nhiên so sánh sự theo dõi vả cắt bỏ tuyến tiền liệt toàn bộ ở nam giới bị ung thư tuyến tiền liệt khu trú về mặt lâm sàng hiện đang phổ biến ở Mỹ (thử nghiệm theo dõi chống lại sự can thiệp đối với ung thư tuyến tiền liệt - PIVOT). Thử nghiệm này lây ngẫu nhiên 1000 bệnh nhân và sẽ theo dõi trong 15 năm. Các bệnh nhân cần được khuyến cáo tất cả những lựa chọn điều trị (bao gồm cả theo dõi) cùng với những lợi ích, nguy cơ và hạn chế đặc biệt của những lựa chọn này.
Phẫu thuật cắt bỏ toàn bộ tuyến tiền liệt
Trong phẫu thuật cắt bỏ toàn bộ tuyến tiền liệt thì túi tinh, tuyến tiền liệt và ống dẫn tinh bị cắt bỏ. Sự tinh vi trong kỹ thuật cho phép duy trì việc tiểu tiện tự chủ ở đa số bệnh nhân và hoạt động cương cứng ở một số bệnh nhân. Tuy nhiên, nên áp dụng thủ thuật một cách chọn lọc. Vì sự xâm nhập vào phần vỏ là phổ biến ở những bệnh nhân ung thư tuyến tiền liệt khu trú nên sự bảo tồn bó thần kinh mạch máu tiếp giáp với ung thư tuyến tiền liệt có thể làm tăng khả năng tái phát ung thư tại chỗ. Sự tái phảt tại chỗ là hiếm gặp sau cắt bỏ toàn bộ tuyến tiền liệt, và tỷ lệ tái phát liên quan với giai đoạn mô bệnh học. Ung thư giới hạn cơ quan hiếm khi xảy ra (2% tại chỗ, 1% ở da). Tuy nhiên, ung thư đã lan rộng tại chỗ (xâm nhiễm vùng vỏ, xâm nhập túi tinh) thường đi kèm với tỷ lệ tái phát cao hơn cả tại chỗ (10 - 25%) và tái phát xa (20 - 25%).
Những trường hợp thích hợp cho thủ thuật là những bệnh nhân khỏe mạnh bị ung thư tuyến tiền liệt giai đoạn TI và T2. Còn những bệnh nhân có khối u tiến triển tại chỗ (T3 và T4) và những bệnh nhân di căn hạch bạch huyết thì hiếm khi thích hợp cho việc làm thủ thuật này.
Những bệnh nhân với bờ phẫu thuật dương tính có tăng nguy cơ tái phát khối u tại chỗ và ở xa. Những bệnh nhân này thường được xem xét liệu pháp phụ trợ (tia xạ cho viền dương tính hoặc làm giảm androgen cho di căn hạch bạch huyết). Mặc dù tia xạ phụ trợ dường như đi kèm với tỷ lệ tái phát tại chỗ ít hơn (0- 5% khi dùng tia xạ, ngược với 15 - 30% không dùng tia xạ) nhưng nó lại có ít hoặc không có khả năng ảnh hưởng trên tái phát xa (30 - 35% dùng tia xạ so với 30 - 45% không dùng tia xạ).
Liệu pháp tia xạ
Tia xạ có thể được phát ra theo nhiều kỹ thuật khác nhau bao gồm sử dụng liệu pháp tia xạ rọi ngoài và cấy đồng vị phóng xạ qua đáy chậu. Tỷ lệ bệnh được giới hạn và tỷ lệ sống sót 10 năm ở những bệnh nhân ung thư khu trú (Tl, T2 và T3 chọn lọc) đạt tới 65%. Như với phẫu thuật, khả năng tái phát tại chỗ tương quan với kỹ thuật và giai đoạn khối u. Khả năng của sinh thiết tuyến tiền liệt dương tính trên 18 tháng sau phẫu thuật thay đổi giữa 20 - 60% ở hàng loạt bệnh nhân được lựa chọn. Những bệnh nhân có tái phát tại chỗ thường tăng nguy cơ tiến triển ung thư và tử vong do ung thư so với những bệnh nhân có sinh thiết âm tính. Những xác định với mục đích không rõ ràng, liều tia xạ không đủ và việc chưa phân giai đoạn có thể gây ra sự thất bại được ghi nhận ở một số bệnh nhân. Các kỹ thuật dùng tia xạ mới hơn (liệu pháp cấy, sử dụng sự tái tạo ba chiều của CT dựa trên thể tích khối u, phần tử nặng, phần tử gây bệnh và phần tử nặng gây bệnh) có thể cải thiện tỷ lệ không chế bệnh tại chỗ.
Theo dõi
Khả năng dương tính của điều trị ung thư tuyến tiền liệt với sự lưu ý tới tỷ lệ sống sót chưa được chứng minh một cách rõ ràng. Theo dõi đơn thuần có thể là cách xử trí thích hợp cho một số bệnh nhân bị ung thư tuyến tiền liệt được lựa chọn. Tuy nhiên, nhiều bệnh nhân được chọn này nhiềụ tuổi hơn, ung thư còn rất nhỏ và biệt hoá. Thậm chí ở nhóm lựa chọn này, tỷ lệ tử vong do ung thư tới 10%. Ngoài ra, điểm cuối để can thiệp ở những bệnh nhân đang áp dụng những chế độ theo dõi vẫn chưa được xác định.
Bệnh quá phát vùng và tại chỗ
Ung thư tuyến tiền liệt đi kèm với mức độ thâm nhiễm vỏ tuyến tối thiểu có thể điều trị bằng tia xạ hoặc phẫu thuật. Những bệnh nhân ung thư đã lan rộng tại chỗ bao gồm cả xâm lấn túi tinh và cổ bàng quang sẽ tăng nguy cơ cả tái phát tại chỗ và tái phát xa dù được áp dụng điều trị thường qui. Hiện tại, nhiều chế độ điều trị thử được thử nghiệm trong nỗ lực để cải thiện tỷ lệ tái phát tại chỗ và tái phát xa ở những bệnh nhân này. Liệu pháp kết hợp (giảm androgen với phẫu thuật hoặc tia xạ), phẫu thuật lạnh, những loại xạ trị liệu mới hơn, và liệu pháp hormon đơn độc đang được thử nghiệm ở những bệnh nhân này. Giảm androgen mới bổ trợ kết hợp với liệu pháp tia xạ rọi ngoài được chứng minh là có cải thiện sống sót so với chỉ dùng liệu pháp tia xạ rọi ngoài. Tương tự, những bệnh nhân di căn hạch bạch huyết có thể có kết quả từ liệu pháp tại chỗ mạnh và được điều trị tốt nhất bằng giảm androgen bởi vì không thể tránh được tái phát xa ở đa số bệnh nhân này.
Bệnh di căn
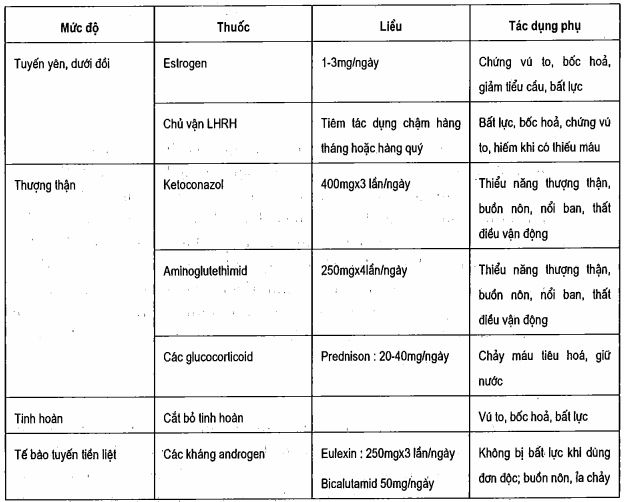
Vì tử vong do carcinoma tuyến tiện liệt hầu như là hậu quả không thể thay đổi được của sự thất bại trong việc khống chế sự di căn, các nhà nghiên cứu nhấn mạnh những nỗ lực để cải thiện cách không chế của di căn xa. Chúng ta biết rõ rằng hầu như các carcinoma tuyến tiền liệt là phụ thuộc hormon và xấp xỉ 70 - 80% nam giới bị carcinoma tuyến tiền liệt di căn sẽ đáp ứng với các dạng androgen khác nhau. Testosteron, loại androgen lưu hành chủ yếu, được sản xuất ra từ các tế bào Leydig trong tinh hoàn (95%) củng với số lượng nhỏ hơn được tạo ra từ sự chuyển đổi ngoại vi của các steroid khác. Mặc dù 98% testosteron huyết thanh là có gắn protein, thì vẫn có testosteron tự do đi vào các tế bào của tuyến và được chuyển thành dihydrotestosteron, loại androgen nội bào chủ yếu. Dihydrotestosteron gắn protein receptor bào tương và di chuyển tới nhân tế bào, tại đây nó biến đổi phiên mã. Có thể loại bỏ androgen ở một vài mức dọc trục sinh dục - tuyến yên bằng sử dụng một số phương pháp hoặc thuốc (bảng). Sử dụng chủ vận LHRH (leuprolid, goserelin) - thuốc tác dụng chậm hàng tháng hoặc hàng quí - gây giảm androgen mà không phải cắt bỏ tinh hoàn hoặc dùng diethylstillbestrol. Hiện tại, việc dùng chất chủ vận LHRH và cắt tinh hoàn là cách phong bế androgen chủ yếu, phổ biến nhất. Vì khởi phát tác dụng nhanh, ketoconazol được cân nhắc ở những bệnh nhân ung thư tuyến tiền liệt quá phát có chèn ép dây sống, tắc nghẽn niệu quản hai bên hoặc đông máu nội mạc rải rác. Mặc dù testosteron là loại androgen lưu hành chính, tuyên thượng thận tiết ra các androgen: dehydroepiandrosteron, dehydroepiandrosteron sulfat, và androstenedion. Một số nhà chuyên môn cho rằng việc làm giảm cả androgen ở tinh hoàn và tuyến thượng thận sẽ có đáp ứng lúc đầu tốt hơn và kéo dài hơn các phương pháp chỉ ức chế tạo ra androgen của tinh hoàn. Phong bế hoàn toàn androgen có thể đạt được bằng cách kết hợp kháng androgen với sử dụng chủ vận LHRH hoặc cắt bỏ tinh hoàn. Flutamid là kháng androgen không steroid có tác dụng do gắn cạnh tranh với receptor của dihydrotestosteron, androgen nội bào phản ứng với sự phát triển và tăng sinh tế bào tuyến tiền liệt. Khi những bệnh nhân ung thư tuyến tiền liệt di căn được phân loại theo mức độ lan rộng và tình trạng của bệnh thì những bệnh nhân bị bệnh còn giới hạn và có tình trạng tốt được điều trị bằng phong bế androgen kết hợp (chủ vận LHRH và ílutamid), dường như sống sót dài hơn những bệnh nhân chỉ được điều trị đơn thuần bằng chủ vận LHRH. Tuy nhiên, thử nghiệm gần đây đã chỉ ra sự không có lợi khi dùng thêm kháng adrogen ở những bệnh nhân đã được điều trị bằng cắt bỏ tinh hoàn. Các thử nghiệm bổ xung sẽ xem xét khả năng tác dụng của việc giảm anđrogen gián cách và các kháng androgen mới đang được thử nghiệm.
Mặc dù cắt giảm androgen là có hiệu quả, nhưng hầu hết bệnh nhân bị ung thư quá phát được điều trị vẫn bị tái phát, thường là trong khoảng 3 năm. Ở những bệnh nhân được phong kế hoàn toàn androgen, thì việc cai thuốc kháng androgen có thể dẫn đến phản ứng thứ phát ở 20% bệnh nhân. Cơ chế của sự phản ứng này còn chưa rõ, nhưng cả đáp ứng về mặt huyết thanh học (PSA) và về mặt lâm sàng (cải thiện trong chụp cắt lớp xương và đau) đều được ghi nhận. Một khi sự tái phát được xác định thì cơ may sống sót là hạn chế. Chăm sóc làm dịu bao gồm khống chế đau hợp lý và tia xạ vùng cho bệnh xương có triệu chứng hoặc không ổn định, và nên chỉ định ở những bệnh nhân thất bại khi áp dụng liệu pháp hormon chuẩn. Liệu pháp hóa trị liệu thứ hai cho kết quả hạn chế nhưng nên được cân nhắc ở những bẹnh nhân có thể trạng phù hợp. Các thử nghiệm sơ bộ về suramin, một đối kháng yếu tố tăng trưởng, gợi ý rằng thuốc có thể có một số tác dụng ở những bệnh nhân ung thư tuyến tiền liệt không đáp ứng với liệu pháp hormon và các nghiên cứu tăng liều đang tiếp tục. Các thuốc khác đang được khám phá bao gồm ketoconazol và mitoxantron.
Bảng. Cắt giảm androgen trong ung thư tuyến tiền liệt